Лечение внутреннего геморроя

Геморрой распространен среди мужчин и женщин среднего и пожилого возраста. Основным клиническим проявлением заболевания является образование болезненных кровоточащих «шишек» (геморроидальных узлов) в области заднего прохода. В зависимости от места их расположения выделяют наружный и внутренний геморрой. Оба вида заболевания развиваются по сходному механизму. Тем не менее диагностика и лечение внутреннего геморроя имеет свои особенности.
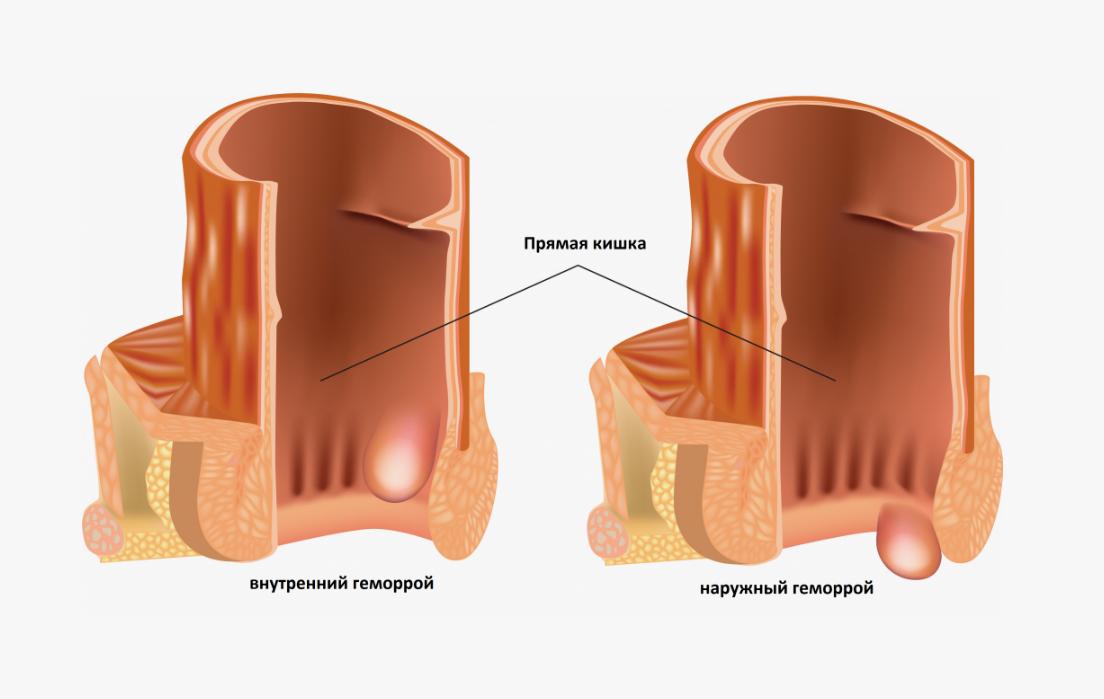
Что такое внутренний геморрой и чем он отличается от наружного?
Прямая кишка является конечным участком желудочно-кишечного тракта (ЖКТ). Она расположена в малом тазу. Подобно другим отделам кишечника, прямая кишка представляет собой полую трубку, а ее стенка образована тремя слоями:
- Наружный, соединительнотканный.
- Средний, мышечный.
- Внутренний, слизистый.
Выделяемая внутренней оболочкой слизь облегчает выведение каловых масс и защищает кишечную стенку от их повреждающего действия. Анальный, или заднепроходной, канал — это самая узкая часть прямой кишки. Он непосредственно заканчивается анусом. Покрытый кожей участок промежности вокруг заднепроходного отверстия называют перианальной областью.
Изнутри анальный канал выстлан тонкой кожицей. Вверху он переходит в слизистую оболочку прямой кишки. Естественной границей между анальным каналом и прямой кишкой является зубчатая линия, образованная складками прямокишечной слизистой.
Мышечная оболочка прямой кишки образует сфинктеры, наружный и внутренний. Это клапаны, удерживающие каловые массы и газы в ректальном просвете. Внутренний сфинктер открывается и зарывается вне зависимости от нашего желания, рефлекторно. Наружный сфинктер размыкается волевым усилием, поэтому мы можем осознанно контролировать функцию кишечника.
В расположенных под слизистой оболочкой тканях проходят вены прямокишечного сплетения. Они залегают не равномерно, а сгруппированы в виде пещеристых, или кавернозных, тел. Каждое из них представляет собой порытый соединительной тканью клубок мелких разветвленных вен.
Пещеристые тела расположены выше или ниже зубчатой линии соответственно 3, 7 и 11 часам циферблата и немного возвышаются над поверхностью слизистой оболочки. Наряду со сфинктерами они удерживают каловые массы и газы в просвете кишечника. А еще кавернозные тела во время дефекации защищают ректальную слизистую оболочку от повреждения проходящим калом.
Вены геморроидального сплетения сообщаются с геморроидальными артериями. Аналогичные сообщения есть между системами двух крупных вен — нижней полой и воротной. По нижней полой вене кровь оттекает из ног. Воротная вена доставляет кровь из органов ЖКТ в печень для очистки от токсинов.
Разветвленный характер геморроидальных вен и многочисленные сообщения с другими сосудами предрасполагают к тому, что при многих негативных процессах в организме они переполняются кровью. Из-за этого просвет вен расширяется, они становятся извитыми, а их стенки истончаются.
По этой причине ток крови в них замедляется. Чем медленнее течет кровь по сосуду, тем быстрее в нем образуются тромбы. Тромбоз приводит к еще большему расширению и переполнению кровью. В результате в тканях пещеристого тела развивается воспаление с болью и отеком. Кровь легко проникает за пределы стенки расширенного воспаленного сосуда.
Так формируется увеличенный в размерах, болезненный, кровоточащий геморроидальный узел. Если он находится выше зубчатой линии, говорят о внутреннем геморрое, а если ниже — о наружном. Таким образом, оба вида сходны по механизму и причинам развития и различаются лишь локализацией. В некоторых случаях внутренний геморрой сочетается с наружным. Такой вид болезни называют комбинированным.
Почему развивается геморрой?
- Заболевания ЖКТ. Многие хронические болезни желудка и кишечника протекают с повышенным давлением в брюшной полости. Чем оно выше, тем сильнее притекает кровь в прямокишечное сплетение. Аналогичная картина при запорах, когда приходится тужиться во время дефекации.
- Заболевания печени и желчевыводящей системы. При хронических воспалительных и дистрофических процессах в печеночной ткани, желчнокаменной болезни повышается давление в воротной вене. Из-за этого кровь по сообщениям сбрасывается в геморроидальные сосуды, и они переполняются. Геморрой — типичное осложнение печеночного цирроза.
- Нерациональное питание. Находящиеся в составе каловых масс непереваренные остатки острой, грубой, трудноусваиваемой пищи раздражают и травмируют ректальную слизистую с кавернозными телами. Дефицит минералов, витаминов и белков в потребляемых блюдах плохо сказывается на состоянии стенок геморроидальных сосудов: они становятся тонкими, непрочными, легко проницаемыми для крови.
- Злоупотребление спиртными напитками. Этиловый спирт раздражает прямую кишку, стимулирует приток крови в геморроидальные сосуды, а при систематическом приёме поражает печень.
- Физические нагрузки. Перенос тяжестей сопровождается напряжением мышц брюшной стенки и повышением внутрибрюшного давления. Поэтому геморрой часто формируется у представителей профессий, чья деятельность связана с физическим трудом. В качестве примера можно привести грузчиков.
- Малоподвижный образ жизни. При «сидячих» видах деятельности кровь застаивается в малом тазу. Поэтому геморрой часто диагностируется у водителей, программистов, офисных работников.
- Ожирение. Этот вид обменного нарушения сопровождается отложением жира на передней брюшной стенке. Из-за этого повышается внутрибрюшное давление. К тому же многие люди с избыточной массой ведут малоподвижный образ жизни.
- Наследственность. От родителей к детям передается не геморрой, а предрасположенность к нему. Чаще всего она обусловлена слабостью соединительной ткани, формирующей венозные стенки. В таких случаях геморрой нередко сочетается с варикозной болезнью вен голеней, которые тоже переполнены кровью, извиты и расширены.
У женщин развитие геморроя связано с беременностью и родами. На поздних сроках увеличенная матка сдавливает нижнюю полую вену. К тому же из-за увеличения повышается внутрибрюшное давление. Во время родов женщине приходится тужиться.
У многих после родов нормальный кровоток по геморроидальным сосудам восстанавливается. Но у части женщин нарушения остаются, и формируется геморрой. Изменения уровня половых гормонов при заболеваниях женской репродуктивной системы тоже сопровождается повышенным кровенаполнением вен малого таза.
Как проявляется внутренний геморрой?
Все клинические проявления объединены в общее понятие «геморроидальная болезнь»:
- Выпадение геморроидальных узлов. Воспаленные внутренние геморроидальные узлы сначала не видны при осмотре аноректальной области. Но затем по мере увеличения они выходят за пределы заднего прохода в виде округлых образований разной величины.
- Боль. По характеру она тянущая, ноющая и ощущается в области прямой кишки. Боль может быть регулярной или эпизодической, усиливаясь во время дефекации. Наряду с болезненностью многие пациенты отмечают неприятные ощущения зуда, жжения в анусе.
- Кровотечение. Этот симптом тоже связан с дефекацией. Объем крови может быть разным. В большинстве случаев это незначительная кровоточивость, когда сукровичные выделения можно увидеть лишь на туалетной бумаге. Но иногда объем кровопотери существенный, угрожающий жизни. В качестве примера можно привести массивные геморроидальные кровотечения при циррозе печени.
- Запоры. Они могут быть не только причиной геморроидальной болезни, но и её следствием. Поскольку выделение кала приводит к усилению боли и кровотечений, пациент, стремясь не допустить ухудшения самочувствия, сознательно затягивает этот процесс. В результате нарушается работа ЖКТ и появляются запоры.
- Сфинктерная недостаточность. Большие узлы деформируют сфинктеры. Из-за этого они неплотно смыкаются. В результате прямокишечное содержимое подтекает наружу и раздражает кожу аноректальной области.
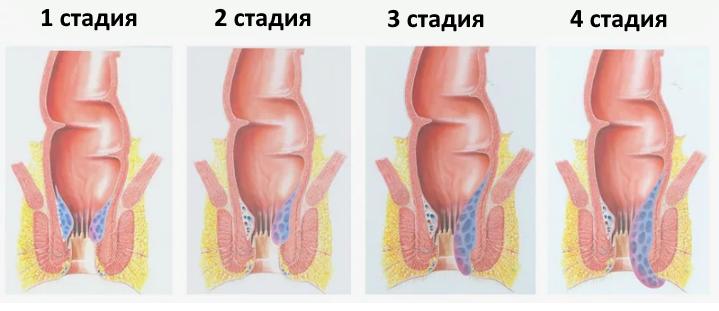
Геморроидальная болезнь развивается постепенно. В ее течении выделяют 4 стадии:
- Внутренние узлы увеличены незначительно и не видны при внешнем осмотре. Патология проявляется лишь незначительными болезненными ощущениями и редкими эпизодами кровоточивости.
- При тяжелых физических нагрузках, сильном натуживании узлы выпадают наружу. В это время они болят и кровоточат. Затем узлы самопроизвольно вправляются в просвет прямой кишки.
- Узлы выпадают даже при незначительных нагрузках и при легком натуживании, например при кашле. Боль и кровотечение усиливается. Самопроизвольно они не вправляются, только с помощью рук
- Узлы выпадают все время, даже если пытаться вправить их руками. Выражена боль и кровотечение.
Выделяют также хронический и острый внутренний геморрой, что не совсем верно. Болезнь протекает только хронически, когда улучшения сменяются обострениями. Острый геморрой — это всего лишь период обострения с сильными болями и кровотечениями. В основном это связано с физическими нагрузками, пищевыми погрешностями, переохлаждением, употреблением алкоголя.
Осложнения
Со временем воспалительный процесс с узлов распространяется на всю ректальную слизистую — развивается хронический проктит. В дальнейшем к нему присоединяется хронический парапроктит. Это воспаление параректальной клетчатки — жировой ткани, окружающей прямую кишку. Это отличная питательная среда для болезнетворных бактерий. Поэтому здесь со временем может сформироваться абсцесс, замкнутая гнойная полсть, требующая вскрытия в срочном порядке.
У женщин геморрой — одна из причин воспалительных гинекологических заболеваний. Ведь очаг воспаления и инфекции (прямая кишка и анус) находится в непосредственной близости от влагалища.
Возможны и более тяжелые последствия. Со временем на воспаленной прямокишечной слизистой появляются патологические выросты. Это полипы — новообразования с измененной структурой клеток. Они являются доброкачественными. Однако с течением времени клеточные изменения прогрессируют, и полип трансформируется в рак прямой кишки.
Но даже если и не учитывать эти опасные осложнения, геморрой ухудшает качество жизни. Кровоточивость, боль, сфинктерная недостаточность — все это создает дискомфорт, мешает выполнять профессиональные и бытовые обязанности. Положение усугубляется общей слабостью из-за анемии, малокровия на фоне регулярной кровопотери.
Поэтому важна своевременная диагностика и лечение геморроя. Однако многие, учитывая специфику заболевания и руководствуясь чувством ложной стыдливости, не спешат к врачу. Особенно это характерно для мужчин.
Диагностика заболевания
Все диагностические и лечебные мероприятия входят в сферу деятельности проктолога. Это узкоспециализированный врач-хирург, занимающийся болезнями прямой кишки. Ему нужно рассказать обо всем, что касается жалоб, сопутствующих болезней, других предполагаемых причин. В отличие от наружных узлов, внутренние нельзя визуально осмотреть, если они не выпали из заднего прохода.
Поэтому первый обязательный этап диагностики —ректальное пальцевое исследование. Врач вводит палец в латексной перчатке в ректальный просвет и пытается прощупать узлы, определить их локализацию, размеры, консистенцию. Кровь на извлеченном пальце — тоже важный признак.
Исчерпывающую информацию можно получить в ходе аноскопии — эндоскопического исследования заднепроходного канала. Аноскоп — снабженный источником света воронкообразный прибор. В современных изделиях есть видеокамера и оптическое волокно для отображения информации в виде четкой цветной картинки на мониторе.
Также имеется микрохирургический инструментарий для биопсии, взятия ткани узла или полипа для исследования под микроскопом. Аналогично проводится ректороманоскопия, эндоскопическая диагностика вышележащей прямой и сигмовидной кишки.
Лечение внутреннего геморроя
Лечебная тактика осуществляется по двум основным направлениям: безоперационному, или консервативному, и хирургическому. Консервативное лечение направлено на обезболивание, остановку кровотечения и устранение воспалительных реакций. С этой целью назначают лекарства разных групп:
- Гемостатики. Это средства для свертывания крови и остановки кровотечений.
- Фибринолитики. Эти препараты могут, наоборот, усиливать кровоточивость. Однако растворение тромбов, или фибринолиз, необходим при геморрое. Ведь из-за тромбоза нарушается кровоток в геморроидальных венах, и они воспаляются.
- Местные анестетики. При непосредственном введении в просвет прямой кишки устраняют боль.
- НПВС. Нестероидные противовоспалительные средства тоже обезболивают.
- Кортикостероиды. Эти препараты, изготовленные на основе гормонов коры надпочечников, оказывают противовоспалительное и обезболивающее действие.
- Спазмолитики. Расслабляют гладкие мышцы прямой кишки и устраняют боль.
- Флеботоники. Укрепляют стенки геморроидальных вен, делают их непроницаемыми для крови.
- Витамины. Оказывают разностороннее положительное действие при геморрое.
Многие из этих препаратов используют местно в виде свечей. Именно их лучше применять при внутреннем геморрое, в то время как наружные узлы легче обрабатывать кремами и мазями.
Однако консервативное лечение дает результаты только в I стадии внутреннего геморроя. Уже при II стадии эффект временный, и нужна операция. Ранее в рамках хирургического лечения проводили радикальную геморроидэктомию, удаление скальпелем с последующим зашиванием раны. Однако такой метод травматичный и болезненный. Среди потенциальных рисков — массивное кровотечение из разрезанных сосудов, долгое заживление и инфекционные осложнения.
То, что к внутренним узлам сложнее добраться, чем к наружным, тоже создает трудности. Сейчас разработана щадящая методика вапоризации лазером. Для доступа к узлу используют эндоскопическую аппаратуру. Затем через небольшой разрез в ткань узла помещают оптическое волокно, испускающее лазерное излучение. Под его действием геморроидальная ткань разрушается, и узел спадается. Выпавшие узлы IV стадии частично разрушают лазером, а затем подшивают кверху. В сравнении с механическим иссечением лазерная вапоризация переносится легче — боль незначительная, заживление быстрое, вероятность осложнений минимальна.
Профилактика
В рамках профилактики нужна своевременная диагностика и лечение сопутствующих заболеваний. Не менее важна физическая активность, но без тяжелых нагрузок. Здоровая еда должна содержать витамины, белки, минералы, растительную клетчатку. Следует ограничить прием острых, пряных, трудноусваиваемых блюд, алкоголя. Особенно это кается лиц с наследственной предрасположенностью к геморроидальной болезни.


